Chronische inflammatoire demyeliniserende polyneuropathie (CIDP) is een zeldzame auto-immuunziekte, die de zenuwen treft. Bij een auto-immuunziekte raakt ons afweersysteem verkeerd afgesteld, waardoor het een deel van het lichaam blijft aanvallen.
CIDP komt bij minder dan 8 op 100.000 mensen in Nederland voor en is daarmee een stuk zeldzamer dan bijvoorbeeld diabetes, MS en auto-immuunziekten van de schildklier en huid.
De naam CIDP
De naam ‘chronische inflammatoire demyeliniserende polyneuropathie’ is een samenstelling van een aantal medische termen. Als de klachten in de loop van maanden tot jaren toenemen, noemen we dit chronisch. Een lokale ontstekingsachtige reactie van het immuunsysteem op de zenuwen wordt ‘inflammatoir’ genoemd. De zenuwen in armen en benen hebben een complexe bouw, die grofweg in twee delen valt: de binnenbaan die we het ‘axon’ noemen en de isolerende bekleding eromheen die we de ‘myelineschede’ noemen.

Wanneer deze isolatielaag van de zenuwen wordt aangetast, noemen we dat ‘demyeliniserend’. We spreken van ‘polyneuropathie’, wanneer er beschadiging van de zenuwen naar armen en benen optreedt, waardoor kracht en/of gevoel verminderd zijn.
CIDP is dus een chronische ontstekingsachtige reactie van het immuunsysteem, die onder andere de isolatielaag van de zenuwen in de armen en benen treft.
CIDP is een spierziekte
De term ‘spierziekten’, of ‘neuromusculaire ziekten’, wordt gebruikt voor een verzameling van verschillende zenuw- en spieraandoeningen. Deze grote groep bestaat uit aandoeningen waarbij het probleem in de spieren zelf zit, in de communicatie tussen spier en zenuw, in de zenuwen, of in de zenuwcellen naar de spieren. Bij CIDP zit het probleem in de zenuw en dus niet in de spier, zoals de overkoepelende term ‘spierziekte’ misschien doet vermoeden. De onderzoeken voor de diagnose en eventuele behandeling van CIDP zijn dus vooral gericht op de zenuw.
Symptomen uitklapper, klik om te openen
CIDP kent verschillende verschijningsvormen, met elk hun eigen (combinatie van) symptomen. Een deel van deze verschijningsvormen heeft een eigen naam gekregen.
Klassieke CIDP
De meest voorkomende vorm is ‘klassieke CIDP’. Deze vorm gaat gepaard met:
- gevoelsstoornissen: doof gevoel, tintelingen, een strak bandgevoel rond de enkels en voeten.
- spierzwakte in handen en voeten: klapvoeten bij het lopen en minder kracht in de handen bij bijvoorbeeld het openmaken van potjes, knopen, ritsen en sloten.
Hierbij staat de spierzwakte vaak meer op de voorgrond. Deze spierzwakte neemt over de tijd ook meer toe dan dat de gevoelsstoornissen doen.
De spierzwakte kan uitbreiden naar de bovenarmen en -benen, waardoor bijvoorbeeld ook traplopen, haarverzorging en aankleden moeizaam zijn. De mate en verdeling van spierzwakte verschilt van patiënt tot patiënt, evenals de snelheid waarmee ze ontstaan en uitbreiden. Soms duurt dit meerdere weken tot maanden. Bij anderen gaat dit wat meer stapsgewijs of treedt er zelfs voor een deel spontane verbetering op.
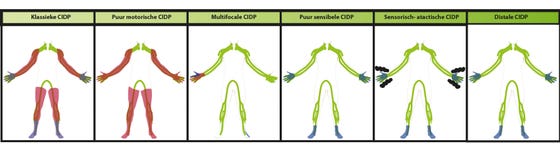
Andere vormen van CIDP
In tegenstelling tot ‘klassieke CIDP’, zijn andere vormen van CIDP meer beperkt tot bijvoorbeeld een bepaald lichaamsdeel of tot bepaalde klachten. Zo kan de CIDP beperkt zijn tot enkel spierzwakte (puur motorische CIDP), tot een hand en voet (multifocale CIDP), tot alleen gevoelsstoornissen (puur sensibele CIDP), tot een combinatie van gevoelsstoornissen en moeite met de coördinatie van arm en been (sensorisch-atactisch), of tot alleen voeten en handen (distale CIDP). Een diep brandend gevoel (zenuwpijn), komt relatief weinig voor bij CIDP en is dan vooral beperkt tot de voeten. Tenslotte kunnen in zeldzame gevallen ook de hersenzenuwen meedoen, waardoor er bijvoorbeeld zwakte in het aangezicht of in de aansturing van de oogspieren is.
Oorzaken uitklapper, klik om te openen
Hoe de ziekte ontstaat is niet bekend. Ook over de precieze mechanismen die leiden tot de beschadiging van zenuwen is nog maar weinig bekend. CIDP is weliswaar behandelbaar, maar helaas niet te genezen. Om de diagnose te kunnen stellen is een aantal stappen nodig. De symptomen en bevindingen bij lichamelijk onderzoek zijn hierbij leidend.
Onderzoek & diagnose uitklapper, klik om te openen
Als de symptomen en bevindingen bij lichamelijk onderzoek typerend voor CIDP zijn, is het vaak makkelijker voor de neuroloog om CIDP te herkennen en met dat vermoeden gericht onderzoek te doen. Wanneer het beloop of de verdeling van klachten minder typisch is, kost dit vaak meer moeite en duurt het vaak langer voordat de diagnose wordt gesteld.

Onderzoeken
Om de diagnose CIDP te bevestigen, zijn vaak meerdere onderzoeken nodig, waaronder bloedonderzoek, elektromyografie (EMG), zenuwechografie of MRI, en soms aanvullende onderzoeken, zoals een ruggenprik.
Bloedonderzoek en EMG
Het bloedonderzoek wordt gedaan om andere, bekende oorzaken van polyneuropathie te kunnen uitsluiten. Elektromyografie (EMG) is een methode waarmee de functie van de zenuwen wordt doorgemeten met behulp van stroompjes. Als de isolatielaag van zenuwen is aangetast, raakt de geleiding van stroom ook verstoord, waardoor het signaal heel traag aankomt of zelfs geblokkeerd raakt. Deze vertraging of verstoring kan met EMG worden gemeten. Daarnaast kan EMG ook inzicht geven in het verlies van zenuwbundels in de zenuwen van armen en benen. Omdat deze afwijkingen vaak beperkt zijn tot bepaalde stukken van enkele zenuwen, is een uitgebreid EMG-onderzoek nodig om dit te bevestigen.
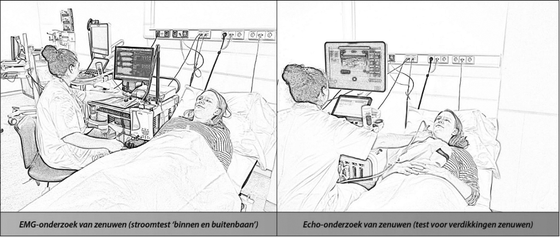
MRI, echografie en andere onderzoeken
Ook MRI en echografie kunnen de zenuwen in kaart brengen. Bij CIDP wordt dan vooral naar verdikkingen van zenuwen in armen en hals gekeken. Deze ontstaan waarschijnlijk als gevolg van de ontstekingsachtige reactie. Soms wordt ook nog een ruggenprik gedaan, om onderzoek te doen op het hersenvocht. Bij CIDP kan in het hersenvocht het eiwitniveau verhoogd zijn. Bovendien kan het soms helpen om uit te sluiten of er geen ontstekings- of andere cellen in het hersenvocht zitten.
In het ideale geval zijn maar een beperkt aantal onderzoeken nodig, maar soms zijn de resultaten minder duidelijk en moeten er meerdere testen gecombineerd worden om de diagnose te kunnen stellen.
Het diagnosetraject
Het traject met onderzoeken om de diagnose te kunnen stellen tot aan mogelijke behandeling, is vaak een behoorlijke achtbaan voor patiënten.
Veel voorkomende vragen in deze fase zijn:
- Ik heb klachten, wat is het?
- Wat houden de onderzoeken in en wanneer is de diagnose duidelijk?
- Ik heb een diagnose, maar hoe nu verder en hoe ziet m’n toekomst eruit?
Dit zijn belangrijke vragen, maar ze zijn niet altijd even makkelijk te beantwoorden. De stappen van onderzoek en hoe deze worden ervaren, verschilt van patiënt tot patiënt.
Vaak volstaat het uitgebreide onderzoek bij de eerste bezoeken op de polikliniek, om de diagnose CIDP te kunnen stellen. Soms is er meer tijd nodig en duurt het langer om de diagnose rond te kunnen krijgen. Dit betekent dat er ondanks uitgebreide onderzoeken op dat moment nog geen duidelijkheid is en patiënten dan op een later moment terug moeten komen. De symptomen kunnen dan duidelijker worden of onderzoeken worden zo nodig herhaald, om zo alsnog de diagnose rond te krijgen.
Als de diagnose eenmaal is gesteld, worden de behandelmogelijkheden besproken. Het is verstandig om bij de eerste contacten en het bespreken van uitslagen van onderzoek en diagnose, iemand mee te nemen (bijvoorbeeld uw partner of kinderen) die kan aanvullen en luisteren. Het kan daarnaast ook helpen om aantekeningen te maken en een korte lijst met de belangrijkste vragen op te stellen, als houvast en geheugensteun.
Behandeling uitklapper, klik om te openen
Na het stellen van de diagnose CIDP, zullen de verschillende behandelmogelijkheden worden besproken. De keuze voor een bepaalde medicijnbehandeling en of deze behandeling dan aanslaat, verschilt per vorm van CIDP en per patiënt. Behandeling met medicijnen is erop gericht om het verkeerd afgestelde afweersysteem te remmen, waardoor de zenuwen de kans krijgen om weer te herstellen. Dit werkt het best voor afwijkingen aan het myeline deel (buitenbaan), helaas niet op schade aan het axon (binnenbaan) van de zenuw.
De spierzwakte bij CIDP reageert vaak het beste op behandeling, vooral in armen en bovenbenen. Gevoelsstoornissen reageren helaas vaak maar beperkt of helemaal niet. Bij patiënten met alleen gevoelsstoornissen wegen de bijwerkingen van behandeling niet op tegen het kleine effect en wordt daarom vaak geen behandeling gegeven.
Immunoglobuline
Immunoglobuline is een bloedproduct dat wordt verzameld uit een poel van bloeddonoren. Om de werkzaamheid van immunoglobuline bij u te bepalen, worden doorgaans meerdaagse kuren van drie tot vijf dagen via een infuus in het ziekenhuis gepland. Het is niet precies bekend hoe immunoglobuline werkt bij CIDP. Mogelijk vangt het een deel van de signaalstoffen van het afweersysteem weg.
Bijwerkingen
Bekende bijwerkingen van immunoglobuline die vaak voorkomen zijn: hoofdpijn, griepverschijnselen en een tijdelijke verhoging van de bloeddruk. Daarnaast kunnen in de weken na het infuus plekjes van eczeem ontstaan, met wat vervellen van de huid op de handen. Dit trekt meestal weer weg en kan bij meerdere behandelingen ook weer afnemen. Ook kan de ader waar het infuus in zit, ontstoken raken (flebitis). Omdat immunoglobuline een bloedproduct is, treedt in zeer zeldzame gevallen een hevige allergische reactie op, of ontstaat er een trombose.
Behandeleffect
Als de behandeling met immunoglobuline via een infuus (IVIg) aanslaat, is het effect meestal binnen een week merkbaar en kan dit daarna nog verdere verbetering geven. Om het behandeleffect te meten, worden op de polikliniek en tijdens opname spierkrachtmetingen gedaan door de neuroloog of fysiotherapeut. Bij de controle enkele weken na de behandeling worden deze testen opnieuw gedaan, om objectief vast te stellen of de spierkracht verbeterd is door de behandeling. Patiënten worden hierbij gevraagd zelf ook te letten op de mate waarin hun kracht verbetert bij onder andere het lopen, traplopen of in de fijne motoriek van de handen (gebruik van bestek, een sleutel, een pen, of het dichtknopen of ritsen van kleding). Of de behandeling aanslaat, verschilt per patiënt. Sommigen ervaren een langdurig, goed herstel, waar anderen juist merken dat het effect van de behandeling op termijn weer uitdooft. Wanneer verbetering blijft aanhouden, wordt afgesproken om dit te vervolgen. Wanneer bij objectieve verbetering (spierkrachtmetingen) na de eerste kuur, er na verloop van tijd toch weer toename spierzwakte optreedt, wordt er een nieuwe meerdaagse kuur met metingen afgesproken.
Wanneer met twee kuren objectief verbetering wordt vastgesteld, kan een onderhoudsbehandeling worden afgesproken. De onderhoudsbehandeling met IVIg (bijvoorbeeld om de vier weken één dag) kan in het begin worden bijgestuurd. Dit vergt vooral in het begin meer inspanningen van arts en patiënt, omdat dan nog niet duidelijk is of de dosering en de tijd tussen de kuren gelijk optimaal is.
Op de lange termijn kan de ziekteactiviteit wisselen. Een deel van de patiënten kan na een bepaalde behandelperiode, ook zonder IVIg, lang stabiel blijven. Anderen blijven medicatie nodig houden om de ziekteactiviteit goed te onderdrukken, of hebben zelfs periodes met intensievere behandeling. Uw behandelaar zal uw gezondheid in de gaten houden en zo nodig de behandeling aanpassen.
Bij langdurige behandeling met immunoglobuline via een infuus (IVIg), kan ook overwogen worden om over te stappen naar een toediening met een naaldje net onder de huid (subcutaan). Het belangrijkste voordeel hiervan is dat de patiënt dit zelf kan leren toedienen, waardoor er meer vrijheid ontstaat. Maar deze toedieningsvorm kent ook nadelen. Lokale reacties van de huid en het extra volume zijn voor sommigen erg hinderlijk. Bovendien is de behandeling niet voor alle patiënten effectief. Hoge doseringen en korte intervallen tussen de kuren zijn meestal minder geschikt voor subcutane toediening van de immunoglobuline.
Prednison
Prednison is een hormoon dat het lichaam in een lage hoeveelheid zelf aanmaakt en meer produceert bij stress. Behandeling met prednison kan in verschillende vormen: dagelijks tabletten (prednison), maandelijkse kuren met tabletten (dexamethason) of via een infuus (methylprednisolon).
Dagelijks tabletten (prednison)
Bij dagelijks tabletten van prednison duurt het minstens enkele weken voordat er effect verwacht mag worden. Bekende bijwerkingen van prednison zijn ontregeling van suikers in het bloed (glucose), een hogere bloeddruk en gewichtstoename. Op langere termijn ontstaan er soms maagklachten en kunnen de botten brozer worden. Daarom worden er preventief extra medicijnen voorgeschreven bij de start van prednison (tabletten voor bescherming maag en botten). Daarnaast kan de huid dunner worden bij lang gebruik van prednison, waarbij er bij stoten snel bloeduitstortingen en wondjes ontstaat. De ontwikkeling van staar kan soms versneld raken bij chronisch gebruik van prednison. Het afbouwen van dagelijkse tabletten prednison gaat vaak langzaam, omdat het lichaam eraan gewend is en het dan niet meer zelf voldoende aanmaakt. Ook het beloop onder afbouw verschilt per patiënt. Sommigen kunnen helemaal stoppen en sommigen blijven toch een rest aan onderhoudsdosering nodig hebben. Uw behandelaar zal dit steeds blijven afwegen en zo nodig de behandeling aanpassen.
Maandelijkse kuren met tabletten (dexamethason)
Prednison kan ook in hogere dosering gegeven worden in maandelijkse kuren. Hierbij krijgt de patiënt gedurende vier dagen tabletten dexamethason van 40mg. Doordat bij maandelijkse kuren er een hogere dosis wordt gegeven, kunnen bepaalde bijwerkingen wel heftiger zijn. Deze bijwerkingen zijn bijvoorbeeld slapeloosheid, stemmingswisselingen en gejaagd gevoel in de dagen van de kuren. Op de lange termijn hebben de maandelijkse kuren waarschijnlijk minder bijwerkingen, maar hierbij duurt het wel langer voordat er effect verwacht mag worden (minimaal drie maanden). In de praktijk kunnen 6 van deze vierdaagse kuren al voldoende zijn om de ziekteactiviteit te stoppen, maar soms zijn er meer kuren nodig.
Via een infuus (methylprednisolon)
Prednison kan ook via infuus worden toegediend (methylprednisolon), door middel van maandelijkse kuren van 1 dag. Hiervoor moet er wel steeds geprikt worden. Op de lange termijn hebben de maandelijkse infusen waarschijnlijk minder bijwerkingen, maar ook hierbij duurt het langer voordat er effect verwacht mag worden (minimaal drie maanden).
Als het medicijn niet aanslaat
In de beginfase van een behandeling met medicijnen kan worden gewisseld naar het andere medicijn (IVIg of prednison), indien er één niet werkt. Als de behandeling onvoldoende aanslaat, wordt er soms gekozen voor een combinatie van beide. Indien beide medicijnen niet werken, wordt vaak eerstopnieuw bekeken of de diagnose klopt, en daarna wat de andere behandelmogelijkheden zijn. Bij de meeste patiënten met CIDP die niet reageren op IVIg en prednison, is het filteren van bloed via een speciale machine (plasmaferese) een goed alternatief. Na deze stappen wordt het behandelen met medicijnen wel steeds lastiger en is het effect van andere medicijnen ook vaak minder groot.
Revalidatie
Omdat CIDP weliswaar behandelbaar is, maar niet te genezen, kan de ziekte op verschillende manieren gevolgen hebben voor het dagelijks leven. Zo kan er sprake zijn van een verminderde handfunctie, een veranderde loopfunctie, vermoeidheid, pijn en emotionele (psychologische) gevolgen. Een revalidatieteam richt zich op deze gevolgen. Het probeert deze gevolgen te verminderen en de kwaliteit van leven te verbeteren. Revalidatie kan op deze manier helpen om beter om te gaan met de beperkingen door CIDP.
Bovendien is het soms lastig om met de onzekerheid van een chronische ziekte om te gaan. Vooral in het begin, waarin het nog onduidelijk is hoe het verder gaat en wat de toekomst zal brengen. Dit kan het vertrouwen in het eigen lichaam soms behoorlijk op de proef stellen. Het dwingt een nieuwe balans af waarbij belastbaarheid, mobiliteit en dagelijkse activiteiten veranderen. Dit ‘nieuwe normaal’ vergt geduld en leren. Ook hierbij kan een revalidatieteam, naast het sociale netwerk, ondersteuning bieden.
Er bestaan revalidatieteams met specifieke expertise op het gebied van spierziekten. In overleg met de behandelend neuroloog kan een verwijzing naar gespecialiseerde spierziekterevalidatieteams plaatsvinden. Op zorgwijzer op www.spierziekten.nl is terug te vinden welk team er in uw eigen regio is.
Revalidatieteam
Het revalidatieteam bestaat uit de volgende zorgverleners:
Revalidatiearts
Binnen het revalidatieteam heeft de revalidatiearts zowel de rol van het in kaart brengen van wat nodig is (‘welke gevolgen heeft de ziekte en welke hulp/begeleiding is gewenst?’) als het sturen van de zorg op maat (‘welke aanpassing/training/begeleiding helpt het beste?’). Eerst zal een beoordeling plaatsvinden. Dit gebeurt op basis van de gegevens van de neuroloog, een vraaggesprek en een lichamelijk onderzoek. Vervolgens neemt de revalidatiearts samen met u door waar de knelpunten zitten. Gezamenlijk wordt een behandelplan gemaakt, gericht op de doelen die u het belangrijkst vindt. Het zoveel mogelijk voorkomen van verdere achteruitgang en het behouden van een goede kwaliteit van leven, zijn daarbij leidend. De revalidatiearts stuurt binnen het revalidatieteam verschillende zorgverleners aan, met ieder een eigen deskundigheid.
Fysiotherapeut
De fysiotherapeut brengt eerst samen met u in kaart waar bij u specifieke problemen aanwezig zijn. Denk hierbij aan bijvoorbeeld de conditie en vaardigheden zoals lopen of grijpen. Op basis van deze informatie en uw persoonlijke doelen, wordt het behandelplan verder opgesteld. De behandeling kan bijvoorbeeld gericht zijn op het in stand houden of verbeteren van de conditie en/of vaardigheden, door middel van oefeningen en leefstijladviezen. Ook kunnen ondersteunende hulpmiddelen worden uitgeprobeerd.Hiermee vergroot u uw bewegingsmogelijkheden en daarmee uw zelfstandigheid.
Ergotherapeut
Een ergotherapeut bekijkt hoe u alledaagse handelingen, zoals douchen of koken, zoveel mogelijk zelfstandig kunt uitvoeren. Bij CIDP is hierbij specifiek aandacht voor de arm-hand functie en vermoeidheid. Soms moet u de handelingen opnieuw of anders aanleren, of moet u door een verminderde hoeveelheid energie een nieuw evenwicht vinden tussen wat u wilt en wat u kunt. De ergotherapeut helpt u hierbij. Hij of zij adviseert ook bij de keuze en het gebruik van hulpmiddelen of woningaanpassingen en biedt hulp bij het aanvragen daarvan.
Psycholoog
Als u te horen krijgt dat u een spierziekte heeft, komt er veel op u af, ook emotioneel gezien. De lichamelijke verschijnselen kunnen gepaard gaan met onzekerheid, angst, spanning of depressie. De spierziekte kan gevolgen hebben voor onder andere uw werk, uw gezinsleven en uw sociale contacten. Met een psycholoog kunt u het hebben over deze gevolgen en samen wegen zoeken om deze het hoofd te bieden.
Maatschappelijk werker
Ook kunt u te maken krijgen met verschillende soorten problemen op sociaal gebied. Een maatschappelijk werker ondersteunt u bij deze problemen, bijvoorbeeld bij het verwerken van de ziekte of bij spanningen in uw gezin of op uw werk. De maatschappelijk werker luistert naar u en helpt u de problemen zelf op te lossen. Ook bij vragen rondom arbeid (bijvoorbeeld wet- en regelgeving bij ziekmelding of aangepast werk), zorg en financiën kan een maatschappelijk werker adviseren of ondersteunen. In de gesprekken met de maatschappelijk werker bespreekt u de ziekte en de mogelijke gevolgen hiervan voor uzelf, uw partner en uw gezin. U kunt deze gesprekken alleen of samen met uw partner, kinderen en/of belangrijke naaste(n) voeren.
Orthopedisch instrumentmaker
Soms zijn technische hulpmiddelen nodig, zoals een brace (ook wel orthese genoemd) voor de hand of voet. Deze worden aangemeten door de orthopedisch instrumentmaker. Hij of zij kan de ortheses ook op maat voor u maken als dat nodig is.
Zorg op maat
Omdat het sturen van de zorg maatwerk is, verschilt per patiënt met CIDP het pakket aan afspraken dat uiteindelijk gemaakt worden. Soms is een is een advies of behandeling van de revalidatiearts al voldoende, andere keren zijn juist meerdere zorgverleners uit het revalidatieteam nodig. De behandeling hoeft niet altijd in een revalidatieteam plaats te vinden. Soms zijn zorgverleners bij u in de buurt (bijvoorbeeld een fysiotherapeut) ook goed in staat om de specifieke zorg te verlenen. Het is dan wel belangrijk dat deze zorgverlener zich laat informeren door het gespecialiseerde spierziekteteam. Zo weet u zeker dat u de juiste behandeling krijgt. Het contact met de revalidatiearts en het in kaart brengen en sturen van de zorg is dynamisch en kan op elk moment plaatsvinden: direct na het horen van de diagnose, tijdens de behandeling, maar ook in de jaren erna. Ook is het goed om regelmatig opnieuw te kijken of er nieuwe knelpunten en doelen zijn. Daarom blijft een deel van de patiënten met CIDP ook onder controle van een revalidatiearts.
Behandeldoelen tijdens de revalidatiebehandeling
Afhankelijk van de wensen van de patiënt kan de revalidatiearts aan de volgende mogelijke aandachtspunten of behandeldoelen denken:
Handfunctie en orthesiologie
Als u uw handen of polsen niet goed kunt gebruiken door spierzwakte of sensorische klachten, kan dit uw dagelijkse bezigheden belemmeren. Er zal onderzocht moeten worden hoe u op een andere manier deze dagelijkse bezigheden kunt uitvoeren. Denk aan het inzetten van de minder aangedane hand zonder overbelastingsklachten te veroorzaken, hulpmiddelen (zoals aangepast bestek), en het aanpassen van de woning(inrichting). In sommige gevallen is een pols-handbrace (ook wel orthese genoemd) passend bij uw wensen of klachten. Deze orthese kan dan helpen door te ondersteunen, stabiliseren of de stand van uw hand of pols te corrigeren. Een nadeel van een handorthese is dat deze de bewegingsvrijheid van de hand beperkt. Dit is voor veel mensen een reden om geen orthese te dragen. In sommige gevallen kunnen oefeningen ook bijdragen om de gewrichten in uw hand soepeler te houden. Afhankelijk van uw wensen en klachten kan uw (hand) ergotherapeut een op maat gemaakt advies geven voor het oefenen met uw hand en/of een op maat gemaakte pols-handorthese maken.

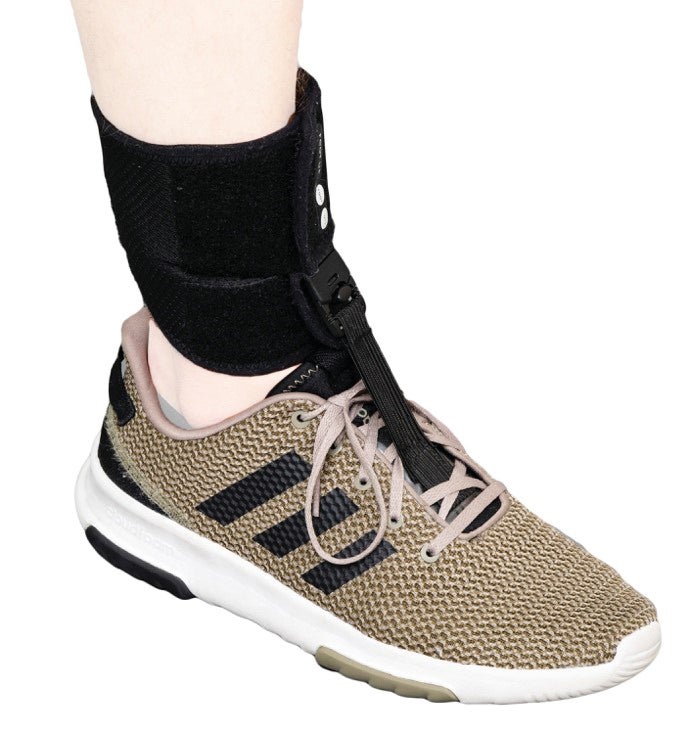
Loopfunctie en orthesiologie
Als de spieren die de voet heffen zwak zijn, kost het meer moeite om de voet op te tillen. Hierdoor neemt de kans op struikelen en vallen toe. Een brace of spalk voor de enkel en voet zorgt ervoor dat de voorvoet omhoog blijft bij het lopen. Hierdoor struikelt u minder snel en staat en loopt u veiliger. Ook zijn er spalken die het afzetten van de voet ondersteunen, zodat u iets sneller en makkelijker kunt lopen. Er zijn verschillende soorten enkel-voetortheses, variërend in pasvorm en mate van ondersteuning. Soms is een orthese niet passend bij uw wensen of klachten. Dan zal gekeken worden hoe u zich op een andere manier kunt verplaatsen, bijvoorbeeld met een ander hulpmiddel, zoals een elleboogkruk.
Leven met uitklapper, klik om te openen
Training, sport en dagelijkse lichaamsbeweging
Regelmatige lichaamsbeweging is veilig en effectief bij spierziekten. Bovendien veroorzaakt te veel stilzitten kracht en conditieverlies, bovenop de gevolgen die de ziekte zelf al met zich meebrengt. Er zijn verschillende mogelijkheden die bijdragen aan voldoende bewegen.
Training
Omdat het beloop (snel, langzaam), de ernst (lichte tot ernstige zenuwbeschadiging) en de uitingsvorm van CIDP per patiënt sterk verschillen, is het geven van trainingsadviezen maatwerk. Een expertisecentrum of spierziekterevalidatieteam kan u helpen een op maat gemaakt trainingsprogramma op te stellen.
Sport
Ook (aangepast) sporten kan een manier zijn om voldoende te bewegen en fit te blijven. Mensen met CIDP kiezen vaak voor matig intensieve sporten zoals baanzwemmen, sportief fietsen of cardiofitness. Indien gewenst kunnen relatief eenvoudige aanpassingen, zoals een drijfvest of een aangepaste fiets ervoor zorgen dat u, ondanks uw beperkingen, toch in staat bent om te sporten.
Dagelijkse lichaamsbeweging
Net als voor mensen zonder CIDP, is het belangrijk om voldoende actief te zijn. Ook als uw klachten niet stabiel zijn, of als u last heeft van veel vermoeidheid, is te veel stilzitten niet goed. Als norm kunt u de beweegrichtlijn van de gezondheidsraad hanteren. Hierin wordt geadviseerd om wekelijks minimaal twee maal te sporten en daarnaast 150 minuten per week matig intensief in te spannen, bijvoorbeeld door fietsen of wandelen. Als dagelijkse activiteiten (te) veel energie kosten, of als wandelen en fietsen niet tot uw fysieke mogelijkheden of voorkeuren behoren, kunt u op zoek gaan naar andere activiteiten die fysiek inspannend zijn. Enkele voorbeelden zijn tuinieren, yoga, het bezoeken van musea.
Omgaan met vermoeidheid (energiemanagement)
Net als bij andere spierziekten of andere chronische aandoeningen, komt bij veel patiënten met CIDP vermoeidheid voor. Meer dan de helft van de patiënten ervaart vermoeidheidsklachten. Zelfs gewone dagelijkse activiteiten kunnen al vermoeiend zijn. Er zijn meerdere oorzaken voor deze vermoeidheid, zoals het ziekteproces zelf, bijwerkingen van de medicatie, spierzwakte, verminderde activiteit, pijn en emotionele aspecten. Vaak vertellen patiënten dat zij minder energie hebben en dat de energie ook sneller op is. Actief bewegen is belangrijk, maar het zo goed mogelijk verdelen van de energie over de dag ook. Het revalidatieteam kan u hierbij helpen: een ergotherapeut kijkt met u naar de belasting en de belastbaarheid in relatie met vermoeidheid. Daarnaast kan een fysiotherapeut kijken of het mogelijk is uw conditie te verbeteren, waardoor u mogelijk minder vermoeid bent.
Voeding
Veel mensen vragen zich af of een specifiek voedingspatroon de ziekte CIDP kan beïnvloeden. Helaas is dit niet het geval. Een speciaal dieet is dan ook niet nodig. Wel is het belangrijk om gevarieerd en gezond te eten volgens de adviezen van het Voedingscentrum.
Pijn
Door verschillende oorzaken kunnen bij CIDP pijnklachten ontstaan. Dit kan bijvoorbeeld ontstaan door de veranderde belasting van het bewegingsapparaat (bindweefsel, spierweefsel en bot), of door een beschadiging van de gevoelszenuwen (‘neuropathische pijn’).
Bewegingsapparaat
Oorzaken van pijn in het bewegingsapparaat moeten worden gezocht in overbelasting van zwakkere spiergroepen, of juist in overbelasting van spiergroepen die de zwakkere spiergroepen compenseren. Andere oorzaken kunnen zijn: een verkeerde houding, een verkeerde manier van bewegen, of een slecht passend hulpmiddel. Ook spierkrampen komen voor. Dit kan in elke spiergroep in armen of benen voorkomen, maar vaak noemt men de kuiten of handspieren. Spierkrampen kunnen optreden tijdens inspanning, maar ook ‘s avonds of ‘s nachts in rust. Het is belangrijk om samen met de revalidatiearts te kijken of er specifieke triggers zijn voor deze spierkrampen, zoals te weinig drinken of overbelasting.
Gevoelszenuwen
Zenuwpijn kan optreden als de gevoelszenuwen zijn aangedaan. Het is helaas een moeilijk te behandelen pijn, die niet of nauwelijks reageert op behandeling met medicijnen. Normale pijnstillers als paracetamol of diclofenac, maar ook specifieke pijnmedicatie voor zenuwen halen, in het beste geval enkel het scherpe randje ervan af. Voor de beste behandeling van pijnklachten is het dus goed om samen met de revalidatiearts te kijken naar de oorzaak van deze pijn en de behandeling hier op aan te laten sluiten.
Psychologische gevolgen van chronische ziekte en beperkingen
Het hebben van een spierziekte heeft ook emotionele gevolgen. Uw dagelijkse leven en dat van uw gezin kunnen ontregeld raken. Het onvoorspelbare beloop van CIDP betekent ook dat er aardig wat geduld nodig is en dat klachten soms toenemen. De ziekte kan vragen oproepen zoals: waarom ik, hoe gaat mijn toekomst er uit zien, hoe kan ik mijn hobby’s / werk uit blijven oefenen. Dit roept niet alleen vragen op, maar ook emoties, zoals verdriet, frustratie, onzekerheid en schaamte. Iedereen gaat anders om met een ziekte en de bijbehorende beperkingen. Iedereen heeft een eigen manier van verwerken en ermee omgaan (coping). Het horen van de diagnose CIDP heeft niet alleen impact op uzelf, maar ook op uw partner, kinderen en andere belangrijke personen uit uw omgeving. Ook zij hebben hun vragen en hun emoties. De revalidatiearts en het team kunnen u en uw naasten helpen om te gaan met de spierziekte en ook bij het ondersteunen van elkaar.
Maatschappelijke participatie
Ondanks de diagnose van een spierziekte, willen patiënten vaak een zo normaal mogelijk leven leiden. Dit is, door bijvoorbeeld de frequentie van behandelkuren en/of de beperkingen (spierzwakte, moeheid), niet altijd even makkelijk. Met het revalidatieteam wordt gekeken wat uw wensen zijn en hoe u deze zo goed mogelijk kunt bereiken. Door bijvoorbeeld meer inzicht te krijgen in uw vermoeidheidsklachten (energiemanagement) kunt u uw dagen beter indelen. Door het dragen van een enkel-voetorthese kunt u (buitenshuis) beter lopen of door het gebruiken van een hulpmiddel voor de hand kunt u beter huishoudelijke taken uitvoeren. Soms lukt het uitvoeren van betaalde arbeid minder goed, waardoor er aanpassingen in uw werk nodig zijn, of dat u zich (deels) ziek moet melden. Door de kennis van het revalidatieteam over de beperkingen van uw ziekte op korte en lange termijn, kunnen zij u hierin adviseren en begeleiden.
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Als u een afspraak wilt maken op de polikliniek, hebt u een verwijzing nodig van uw specialist. De neuroloog beoordeelt uw verwijzingsbrief.
Polikliniek Neuromusculaire ziekten
Geopend maandag t/m vrijdag van 8.00 - 17.00 uur.