Deze voorlichting gaat over gynaecologische kanker en bevat algemene informatie over baarmoederhalskanker en de behandeling. Dit is een aanvulling op de gesprekken met de gynaecoloog en de verpleegkundige.
Leest u de informatie thuis rustig door. Ook voor mensen uit uw directe omgeving kan het nuttig zijn om deze folder te lezen. Als zij meer over uw ziekte weten, is het vaak wat makkelijker om er samen over te praten.
Hoe vaak komt baarmoederhalskanker voor?
Elk jaar krijgen in Nederland ongeveer 900 vrouwen baarmoederhalskanker (cijfer van 2023). Dit aantal neemt de laatste jaren toe. Deze vorm van kanker komt voor bij vrouwen van alle leeftijden, maar bij vrouwen tussen de 35 en 45 jaar het meest.
Wat is baarmoederhalskanker?
Baarmoederhalskanker ontstaat meestal uit cellen in het slijmvlies op de grens van baarmoederhals en baarmoedermond. De officiële medische naam is cervixcarcinoom. Het proces waarbij baarmoederhalskanker ontstaat, gaat heel langzaam. Tussen het allereerste begin en het moment dat er uiteindelijk sprake is van baarmoederhalskanker, kan wel 10 tot 15 jaar liggen. In het begin treedt er een stoornis op in de celdeling.
Er is dan nog geen sprake van kanker. De meeste vrouwen zijn in staat om deze afwijkende cellen met hun eigen afweer op te ruimen. Als dit niet gebeurt, ontstaat na verloop van tijd een voorstadium van baarmoederhalskanker. Als dit voorstadium niet wordt behandeld, kan baarmoederhalskanker ontstaan.
Symptomen uitklapper, klik om te openen
De meeste vrouwen met baarmoederhalskanker hebben weinig klachten. Veel vrouwen verbazen zich dat ze niets hebben gemerkt.
Klachten die voor kunnen komen zijn:
- ‘Contactbloedingen’ (dit zijn bloedinkjes die ontstaan tijdens het vrijen of door het inbrengen van een tampon, waarbij het aangetaste weefsel wordt aangeraakt).
- Abnormaal bloedverlies (bloedverlies buiten de menstruatie om).
- Veranderde vaginale afscheiding (deze afscheiding kan roze, geel of bruin van kleur zijn en heeft vaak een onaangename geur).
Oorzaken uitklapper, klik om te openen
Bij het ontstaan van baarmoederhalskanker speelt een virus, het humaan papilloma virus (HPV), een rol. Dit virus kan tijdens seksueel contact worden overgebracht. Meestal ruimt het afweersysteem van de mens dit soort virussen op. Soms ontsnapt het virus hieraan. Het virus kan dan voor veranderingen in de cellen van de baarmoederhals zorgen. Bij een aantal vrouwen leidt dit tot baarmoederhalskanker.
Baarmoederhalskanker komt vaker voor bij vrouwen die roken dan bij vrouwen die niet roken. Dit komt vermoedelijk omdat roken het afweersysteem beïnvloedt. Het blijkt dat het zinvol is om na de diagnose kanker alsnog te stoppen met roken. Het draagt bij aan een betere wondgenezing na een operatie. Daarnaast is bekend dat bestraling (radiotherapie) bij patiënten die niet roken beter aanslaat.
Er is veel onderzoek verricht naar de invloed van pilgebruik op het ontstaan van baarmoederhalskanker. De uitkomsten zijn geruststellend en zijn geen reden om het gebruik van de pil af te raden. Er is geen erfelijke vorm van baarmoederhalskanker bekend.
Onderzoek & diagnose uitklapper, klik om te openen
Als het vermoeden bestaat op baarmoederhalskanker vindt altijd aanvullend onderzoek plaats. Op grond hiervan kan de gynaecoloog vaststellen wat de beste manier van behandelen is.
De volgende onderzoeken kunnen plaatsvinden:
- Bloedonderzoek
Met bloedonderzoek wordt bekeken hoe het is met de lever, de nieren en andere organen. - MRI (magnetische resonantie imaging)
Om een indruk te krijgen van eventuele uitbreiding van de ziekte in de buik, wordt soms een MRI gemaakt. Bij dit onderzoek wordt gebruik gemaakt van een magneetveld en radiogolven. Hiermee worden bepaalde signalen in het lichaam opgewekt. Een antenne ontvangt de signalen en een computer vertaalt deze in een beeld. Er wordt geen gebruik gemaakt van röntgenstralen.
Tijdens het onderzoek ligt u op een tafel. Deze tafel wordt door een laborant in een soort tunnel geschoven. Er wordt dan een aantal opnamen gemaakt. Zo nodig krijgt u een injectie met contrastmiddel toegediend. Tijdens de opname moet u zo stil mogelijk blijven liggen, want als u beweegt, mislukt de opname.
Soms helpt het als u uw ogen sluit. Het maken van de opnamen gaat samen met een hard tikkend geluid. Dit is niet schadelijk. U krijgt van de laborant (als het onderzoek het toelaat) een koptelefoon om het geluid van de MRI te dempen. Hierdoor kunt u tevens naar de radio luisteren. - CT-scan (computer-tomografie)
Soms kan naast een MRI-scan een CT-scan worden gemaakt om een indruk te krijgen van eventuele uitbreiding van de ziekte in de buik. Dit gebeurt met een computertomograaf. Dit is een apparaat waarmee men centimeter voor centimeter gedetailleerde foto’s van het lichaam kan maken. Bij een CT-scan wordt gelijktijdig gebruik gemaakt van röntgenstralen en een computer. Terwijl u op een tafel ligt, wordt deze door een soort boog geschoven.
Terwijl de tafel telkens een stukje doorschuift, wordt er een serie foto’s gemaakt. Voor het maken van goede foto’s is het nodig dat er een contrastvloeistof wordt gebruikt om alles goed in beeld te brengen.
Tijdens het onderzoek wordt via een infuus in de arm contrastvloeistof toegediend. Dit veroorzaakt vaak een weeïg en warm gevoel.
Een paar dagen of minimaal 1 uur voorafgaand aan de CT-scan wordt met bloedonderzoek uw nierfunctie bepaald in verband met de uitscheiding van de contrastvloeistof. - PET/CT-scan
PET (Positron Emissie Tomografie) is een beeldvormende techniek waarbij een radioactieve stof wordt toegediend. Deze radioactieve stof wordt opgenomen door bepaalde cellen in het lichaam. De PET wordt gecombineerd met een CT-scan (ComputerTomografie). Met de CT-scan wordt door middel van röntgenstraling het lichaam afgebeeld in dunne plakjes. De scans worden direct na elkaar gemaakt in hetzelfde apparaat. Deze scan wordt gemaakt om lymfekliermetastasen hoger in het lichaam gelegen uit te sluiten of aan te tonen. - Echografie
Bij echografie wordt gebruikgemaakt van geluidsgolven. De weerkaatsing (echo) van deze golven maakt organen zichtbaar op een beeldscherm.
Er wordt meestal een inwendige (vaginale) echografie gemaakt. Bij dit onderzoek worden de baarmoeder en de eierstokken in beeld gebracht en wordt de dikte van het baarmoederslijmvlies gemeten. Soms wordt er ook een uitwendige echografie gemaakt. De arts brengt gelei aan op de buik, waardoor de signalen beter kunnen worden opgevangen.
De afbeeldingen op het beeldscherm kunnen op foto’s worden vastgelegd. Echografie is een eenvoudig, relatief weinig belastend onderzoek. - Onderzoek onder narcose
Soms wordt de uitbreiding van de tumor bepaald tijdens een inwendig onderzoek onder narcose op de dagbehandeling. Hierbij wordt ook in de blaas gekeken middels een cystoscopie. Daarbij wordt een buisvormig instrument met kijker via de urinebuis in de blaas geschoven. Bij dit onderzoek is, naast de gynaecoloog, ook de radiotherapeut betrokken. Na afloop van dit onderzoek krijgt u te horen welke behandeling voor u het meest geschikt is.
Stadiumindeling
In grote lijnen zijn vier stadia van baarmoederhalskanker te onderscheiden:
- Stadium I: De tumor blijft beperkt tot de baarmoederhals.
- Stadium II: De tumor is doorgegroeid tot voorbij de baarmoederhals, in het steunweefsel of in het bovenste deel van de vagina.
- Stadium III: De tumor is verder doorgegroeid tot aan de bekkenwand of in het onderste deel van de vagina.
- Stadium IV: De tumor is buiten het bekken gegroeid of doorgegroeid in de blaas of de endeldarm. Bij uitzaaiingen van baarmoederhalskanker, bijvoorbeeld naar de longen of de botten, spreekt men ook van een tumor in stadium IV.
Multidisciplinair overleg
Alle uitslagen worden in een multidisciplinair team besproken waar o.a. de gynaecoloog oncoloog, de radiotherapeut, de medisch oncoloog , de radioloog, de patholoog en verpleegkundig specialisten en/of de oncologie verpleegkundige aanwezig zijn. Zij brengen op basis van de gegevens een behandeladvies uit, wat zo snel mogelijk met u besproken wordt.
Behandeling uitklapper, klik om te openen
De meest toegepaste behandelingen zijn:
- Een operatie, soms gevolgd door radiotherapie
- Chemoradiatie is bestraling gecombineerd met chemotherapie
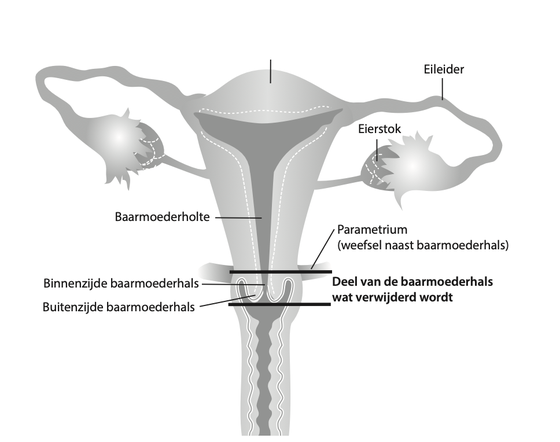
Operatie: conisatie
Bij baarmoederhalskanker in een beginstadium hebben de kankercellen zich nog maar enkele millimeters uitgebreid in het weefsel van de baarmoederhals. De tumor is dan nog erg klein, daarom spreekt men ook wel van een micro-invasief carcinoom. De operatie die uitgevoerd wordt in het beginstadium heet een conisatie. Daarbij wordt een stuk van de baarmoedermond weggesneden. Het weggesneden stuk heeft de vorm van een kegel (conus). De baarmoeder zelf blijft intact. Deze ingreep kan in dagbehandeling gebeuren. Eventueel blijft u één nacht opgenomen. De operatie gebeurt onder algehele narcose of met verdoving van het onderlichaam.
Mogelijke complicaties na een conisatie
De meest voorkomende complicaties zijn een nabloeding, een blaasontsteking of een infectie. Bij een nabloeding kan een tweede operatie noodzakelijk zijn. Infecties zijn goed te behandelen met antibiotica. Na deze behandeling is het belangrijk dat u volgens afspraak uitstrijkjes laat maken. Soms wordt hierna besloten om de baarmoeder helemaal te verwijderen.
Operatie: Schildwachtklierprocedure en laparoscopische lymfeklierverwijdering
Kankercellen kunnen zich via het weefselvocht (lymfevocht) naar de lymfeklieren in het bekken verplaatsen. Daarom is het bij baarmoederhalskanker van belang om te weten of er uitzaaiingen zijn in de lymfeklieren in het bekken.
Deze techniek maakt het mogelijk de belangrijkste lymfeklier op te sporen, die via een lymfevat rechtstreeks in verbinding staat met het kankergezwel. Deze belangrijkste lymfeklier wordt de schildwachtklier, de poortwachterklier of in het Engels de ‘sentinel node’ genoemd. Zo’n klier wordt als eerste aangetast wanneer het gezwel uitzaait via het lymfestelsel. Pas daarna worden de overige lymfeklieren aangetast.
Deze procedure maakt onderdeel uit van een operatieve ingreep en de bijbehorende voorbereiding die uw arts met u heeft besproken. De dag voor de operatie wordt u opgenomen op de verpleegafdeling Gynaecologie C5West. Die middag wordt de procedure gestart.
- U neemt plaats op een gynaecologische onderzoeksstoel.
- De arts (nucleair geneeskundige en gynaecoloog) zal door middel van een injectie in de baarmoedermond een kleine hoeveelheid radioactieve stof toedienen. Deze stof wordt door de lymfevaten naar de sentinel node getransporteerd.
- Hierna zal met behulp van foto’s op verschillende momenten gekeken worden of de sentinel node zichtbaar is.
- Voor het maken van de foto’s gaat u naar de afdeling nucleaire geneeskunde.
- Tijdens de operatie, de volgende dag, zal uw behandelend arts de sentinel node opsporen en verwijderen.
De volgende dag wordt de procedure op de operatieafdeling met een laparoscopie of kijkoperatie voortgezet. Dit kan op twee manieren; met de ‘gewone’ kijkoperatie of met de operatierobot. Dit zal de arts vooraf met u bespreken. Verderop in dit hoofdstuk kunt u meer lezen over deze operatierobot.
Direct voorafgaand aan de kijkoperatie wordt er een injectie met blauwe kleurstof gespoten in de baarmoedermond, deze stof wordt net als de radioactieve stof naar de sentinel node getransporteerd.
Tijdens de operatie:
- Wordt de schildwachtklier opgespoord en verwijderd;
- Deze klier wordt via een vriescoupe (sneltest) onderzocht op uitzaaiingen;
- Vervolgens worden alle overige bekkenklieren verwijderd;
- Indien alleen de lymfeklieren worden verwijderd, worden de sneetjes gehecht (met oplosbare hechtingen).
Als uit de sneltest blijkt dat er geen aanwijzingen zijn voor uitzaaiingen in de lymfeklieren kan de operatie worden vervolgd. Afhankelijk van uw persoonlijke situatie kan de baarmoederhals (trachelectomie) of de baarmoeder (uterusextirpatie) worden verwijderd.
Als er sprake is van uitzaaiing zal in principe geen trachelectomie of radicale uterusextirpatie volgen maar in plaats daarvan een gecombineerde behandeling van chemotherapie en bestraling (chemoradiatie). Na de operatie kunt u last hebben van de schouderbladen. Dit komt door het gas dat voor de operatie in de buikholte is gebracht. Door het gebruik van blauwe kleurstof verkleurt de huid, u krijgt een grauwe groenige teint.
De urine is ook groen verkleurd. Deze klachten verdwijnen meestal snel. U mag de dag na de ingreep met ontslag, maar de meeste patiënten kiezen ervoor één of twee dagen langer te blijven. Voor zover bekend zijn aan het gebruik van de radioactieve stof en de blauwe kleurstof geen risico’s verbonden. De complicaties na een laparoscopie kunnen zijn: buikpijn, koorts, roodheid, zwelling van de wondjes en vochtverlies uit de wondjes. Een zeldzame complicatie is een darmbeschadiging.
Operatie: Radicale vaginale trachelectomie (RVT)
De radicale vaginale trachelectomie (ook wel trachelectomie genoemd) is een baarmoedersparende operatie bij vrouwen met baarmoederhalskanker, waarna toch nog de kans bestaat zwanger te worden.
Patiënten komen in aanmerking voor de behandeling als:
- De tumor klein is;
- Er geen uitzaaiingen in de lymfeklieren zijn;
- Er een kinderwens is.
De ingreep vindt pas plaats na (laparoscopische) verwijdering van de bekkenklieren; dit kan ruim vóór de OK of direct voorafgaand gebeuren. Indien er geen sprake is van uitzaaiingen in de lymfeklieren zal de trachelectomie plaatsvinden. De operatie gebeurt onder algehele narcose en duurt 23 uur. De baarmoederhals wordt vaginaal verwijderd, waarna een reconstructie plaatsvindt: baarmoeder en vagina worden aan elkaar gehecht en er wordt een cerclage (draadje om de baarmoederuitgang) aangelegd. Hiermee kan worden voorkomen dat bij een zwangerschap voortijdig ontsluiting ontstaat. De baarmoederhals wordt hierbij nog voldoende opengehouden om te kunnen menstrueren en om zwanger te worden. De eerste zes maanden na de operatie mag u nog niet zwanger worden. Bij een bevalling zal altijd een keizersnede moeten plaatsvinden.
Mogelijke complicaties na een trachelectomie
De meest voorkomende complicaties zijn een nabloeding, een blaasontsteking of een infectie. Bij een nabloeding kan een tweede operatie noodzakelijk zijn. Infecties zijn goed te behandelen met antibiotica.
De Wertheim operatie of radicale uterusextirpatie
Dit is een operatie waarbij de baarmoeder, een stukje van de vagina, het steunweefsel om de baarmoedermond en de lymfeklieren in het bekken (wanneer dat niet al apart is gedaan) worden verwijderd. Deze operatie is genoemd naar de gynaecoloog die de techniek van deze ingreep heeft ontwikkeld. De bedoeling van de operatie is om het kwaadaardige gezwel helemaal weg te nemen met zoveel mogelijk van het weefsel dat rondom de baarmoederhals ligt. Al het verwijderde weefsel wordt door de patholoog onder de microscoop onderzocht. Deze operatie kan op twee manieren plaatsvinden, via een:
- robotgeassisteerde kijkoperatie
- buikoperatie (laparotomie)
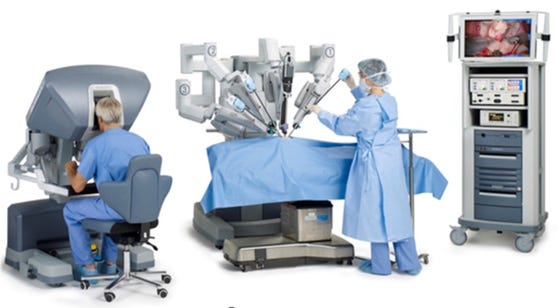
Robotchirurgie
De Da Vinci robot helpt de gynaecoloog om moeilijke ingrepen via een kijkoperatie te verrichten. Voorheen was het altijd noodzakelijk deze operaties via een verticale snede te doen. Het systeem bestaat onder andere uit robotarmen en een bedieningspaneel. De vier robotarmen houden verschillende instrumenten vast welke via kleine gaatjes in de buikholte zijn binnengebracht. De robotarmen worden bediend door een gynaecoloog die achter een speciaal toestel zit.
De operatiehandelingen van de gynaecoloog achter het bedieningspaneel worden doorgegeven aan de robot.

Een 2e gynaecoloog (in opleiding) assisteert bij de operatie en staat bij de operatietafel.
Wat zijn de voordelen van kijkoperaties met robotchirurgie?
Deze algemene voordelen voor een robotgeassisteerde ingreep zijn gelijk aan de voordelen van ‘gewone’ kijkoperaties, te weten:
- Minder pijn wegens de kleinere wondjes.
- Minder bloedverlies tijdens de operatie.
- De robot heeft geen last van trillingen of vermoeidheid.
- Doordat u minder pijn heeft, kunt u sneller uit bed komen. Wanneer u weer op de been bent, heeft u minder kans op infecties van de luchtwegen en het maagdarmstelsel komt sneller op gang.
- Korter verblijf in het ziekenhuis.
- U herstelt sneller, u bent eerder in staat om uw gewone activiteiten weer op te pakken en u kunt weer eerder aan het werk.
- Cosmetisch: bij een kijkoperatie worden slechts enkele kleine sneetjes van 5 tot 12 mm gemaakt.
Wat zijn de nadelen?
De algemene nadelen van kijkoperaties zijn ook hier van toepassing:
- De operatie duurt soms wat langer dan een traditionele ‘open’ operatie;
- Een kijkoperatie door middel van de robot is niet altijd mogelijk bijvoor beeld als u vanwege doorgemaakte infecties of eerdere operaties verklevingen heeft tussen de buikorganen en de buikwand, of wanneer de baarmoeder te groot is;
- Om goed in de buikholte te kunnen kijken, ligt u tijdens de operatie op uw rug schuin achterover, dus met uw hoofd naar beneden. Hierdoor kunt u na de operatie klachten hebben van zwelling aan het hoofd en hoofdpijn. Deze klachten verdwijnen meestal na één dag.
Mogelijke complicaties na een Wertheim operatie
De meest voorkomende complicaties zijn een nabloeding, een blaasontsteking of een wondinfectie. Bij een nabloeding kan een tweede operatie noodzakelijk zijn. Infecties zijn goed te behandelen met antibiotica.
Gevolgen van een Wertheim operatie
Voor vrouwen die nog niet in de overgang zijn, betekent verwijdering van de baarmoeder dat er een einde komt aan de menstruatie. U kunt ook niet meer zwanger worden. Wanneer u nog kinderwens hebt, kan dat de verwerking extra bemoeilijken. Het delen van dit verdriet met een partner of lotgenoten, kan helpen om de gevolgen van de ziekte een plaats te geven.
Hormonen
Het is bij deze operatie meestal niet nodig om de eierstokken weg te nemen. Mocht dit om andere redenen toch gebeuren en bent u nog niet in de overgang, dan wordt u geadviseerd om met hormoontabletten, gel of pleister, het hormoontekort aan te vullen. Als u nog niet in de overgang bent, wordt soms één eierstok in de bovenbuik geplaatst in verband met mogelijke na-bestraling. De eierstok ligt zo buiten het bestralingsgebied en behoudt haar functie. U komt dan niet in de overgang ten gevolge van de bestraling.
Blaasklachten
Het kan zijn dat u na de Wertheim operatie plasproblemen hebt, vooral in het eerste halfjaar na de operatie. Om de operatie goed te kunnen uitvoeren is het niet te voorkomen dat kleine zenuwvezels van de blaas worden beschadigd. Hierdoor voelt u mogelijk minder goed wanneer de blaas vol is. Het overvol raken van de blaas kunt u voorkomen door op vaste tijden te gaan plassen, bijvoorbeeld iedere 3 tot 4 uur naar het toilet te gaan of vaker indien u veel gedronken hebt.
De zenuwvoorziening van de blaas herstelt zich weer gedeeltelijk in de loop van een halfjaar tot één jaar na de operatie. Ook kan door de operatie de kracht van de blaasspier afnemen, waardoor het moeilijk is om de blaas leeg te krijgen. Neemt u de tijd om goed uit te plassen.
Ontlastingklachten
Het is mogelijk dat de spieren in het rectum door de operatie minder krachtig samentrekken. Dit kan de stoelgang bemoeilijken. U zult hierdoor meer moeten persen wanneer u ontlasting hebt. Om dit te voorkomen kan de arts laxantia voorschrijven. In het eerste jaar na de operatie kan er nog verbetering komen in uw stoelgang.
Lymfoedeem
Door het verwijderen van de lymfklieren in de buikholte krijgen sommige patiënten klachten van een opgezet, dof gevoel bij de schaamheuvel en in de bovenbenen. Dit kan berusten op een vochtophoping, ook wel lymfoedeem genoemd. Lymfoedeem verdwijnt niet altijd vanzelf. Het is belangrijk dat u klachten van zwelling serieus neemt. Neem contact op met uw behandelend arts of meldt uw klachten tijdens een bezoek aan de arts.
Meer informatie over lymfoedeem kunt u lezen in de folder lymfoedeem. Deze informatie ontvangt u na de behandeling, of naar wens eerder.
Chemo-radiotherapie na operatie bij baarmoederhalskanker
Wanneer tijdens het pathologisch onderzoek wordt geconstateerd dat niet al het aangetaste weefsel verwijderd is of dat er uitzaaiingen zijn, wordt soms voorgesteld om aanvullend chemo-radiotherapie te geven. Het doel daarvan is om alle eventueel achtergebleven kankercellen te doden.
Chemoradiatie (radiotherapie met chemotherapie)
Op het multidisciplinaire overleg wordt besloten of u in aanmerking komt voor chemoradiatie. In deze paragraaf wordt kort uitgelegd wat dat inhoudt. Door straling kunnen kankercellen geheel of gedeeltelijk worden vernietigd. Kankercellen verdragen bestraling slechter dan gezonde cellen. Dat komt omdat beschadigde kankercellen zich niet of nauwelijks herstellen.
Gezonde cellen kunnen dat wel. In de laatste jaren hebben veel studies geleerd dat radiotherapie in combinatie met chemotherapie effectiever is. Als tijdens de bestraling iedere week een kleine dosis chemotherapie wordt gegeven, gaan meer kankercellen dood. De behandelingen worden volgens een schema, naast elkaar toegediend. Nadeel hiervan is dat de bijwerkingen heviger zijn.
Bijwerkingen die kunnen optreden zijn:
- vermoeidheid
- overgevoeligheidsreacties
- misselijkheid
Haaruitval komt bij dit soort chemotherapie niet voor.
Voorafgaand aan de bestraling wordt een CT of MRI scan gemaakt om het te bestralen gebied goed in kaart te brengen. Vervolgens wordt er een bestra lingsplan gemaakt. Radiotherapie kan op twee manieren worden toegepast, namelijk als uitwendige bestraling en als inwendige bestraling. Bij uitwendige bestraling komt de straling uit een toestel en dringt van buitenaf door tot de (eventueel aanwezige) kankercellen. Bij inwendige bestraling wordt gedurende een bepaalde tijd een bestralingsbron in of bij de tumor aangebracht. Meestal worden beide behandelingen gecombineerd.
De bestraling (radiotherapie) moet nauwkeurig gedoseerd worden, zodat de tumorcellen vernietigd worden en de schade aan het gezonde weefsel beperkt blijft en zich weer kan herstellen. De toe te dienen dosis straling wordt daarom ook niet in één keer gegeven, maar in kleine porties. Uitgebreidere informatie ontvangt u voorafgaand aan de behandeling via de afdeling radiotherapie en de medisch oncoloog.
Leven met uitklapper, klik om te openen
De behandeling van baarmoederhalskanker heeft op seksueel gebied gevolgen die van vrouw tot vrouw verschillen. De gevolgen kunnen zowel van psychische als van lichamelijke aard zijn. Bij de ene vrouw is het verlies van de baarmoederfunctie, of dit nu door een operatie gebeurt of door bestraling, van grotere invloed op haar gevoel van vrouw zijn dan bij de andere.
Geslachtsgemeenschap
Als het bovenste gedeelte van de vagina tijdens de operatie is verwijderd, kan de vagina korter worden waardoor gemeenschap pijnlijk kan worden. Houdingsverandering kan een oplossing zijn. Door tijdens de penetratie de benen te sluiten, wordt de vagina als het ware een beetje langer. Hetzelfde effect wordt bereikt door een ring te maken met twee of drie vingers en deze tijdens gemeenschap tussen de vagina en de penis te plaatsen. Door bestraling wordt de vagina vaak wat droger en stugger en het slijmvlies kan aan elkaar gaan plakken. Al tijdens de bestraling krijgt u adviezen om de schede zo toegankelijk mogelijk te houden, bijvoorbeeld door het regelmatig gebruiken van vaselinetampons of pelottes. Ook daarna kan dit soms nog nodig zijn. Als droogheid een probleem is, kunt u een glijmiddel op basis van siliconen gebruiken.
Als geslachtsgemeenschap pijnlijk is, doordat de schede minder toegankelijk is, kan het gebruik van een vibrator wellicht helpen. Deze heeft de juiste afmeting en het trillen heeft een masserende uitwerking op het weefsel waardoor de souplesse zich mogelijk enigszins herstelt.
Een ander gevolg van de behandeling, is het optreden van wat bloedverlies na gemeenschap. Dit veroorzaakt vaak ongerustheid en de zin om te vrijen kan minder worden. Dit probleem kunt u altijd tijdens de controles met de arts bespreken. Vaak wordt het bloedverlies veroorzaakt doordat de huid van de schede door de behandeling kwetsbaar is geworden. Als u bang bent voor urineverlies tijdens het vrijen, is het verstandig om daar samen over te praten. Eerst uitplassen kan helpen.
Orgasme
Als de baarmoeder is verwijderd, kan bij sommige vrouwen het orgasme anders zijn dan vóór de operatie. Vooral als u tijdens een orgasme de baarmoeder voelde samentrekken. Er kan een orgasme opgewekt worden door het stimuleren van de clitoris (net als bij masturbatie).
Geneeskansen
Bij patiënten die zijn behandeld voor kanker stelt men vaak, dat men na een periode van vijf ziektevrije jaren vrijwel zeker is van genezing. Het is echter moeilijk te zeggen wanneer iemand volledig is genezen. Zeker is dat de kans dat de ziekte terugkomt kleiner wordt, naarmate men langer ziektevrij is. De kans dat een vrouw van baarmoederhals kanker geneest, is afhankelijk van het stadium waarin de ziekte wordt ontdekt. Wat u als individuele patiënte voor de toekomst mag verwachten, kunt u het beste met uw behandelend arts bespreken. Percentages voor een groep patiënten zijn niet eenvoudig naar ieders persoonlijke situatie te vertalen.
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Hebt u vragen over uw afspraak of behandeling?
Polikliniek Gynaecologische oncologie
De polikliniek is op werkdagen bereikbaar van 8.00 tot 17.00 uur.